腎摘除の術式
腹腔鏡腎摘除の詳細ページはこちら⇀
開腹腎摘除のPDF(933KB)はこちら⇀
※PDFは専門的な内容を含むため、診察時に丁寧にご説明いたします
開腹腎摘除術 説明書
1.病名及び病状
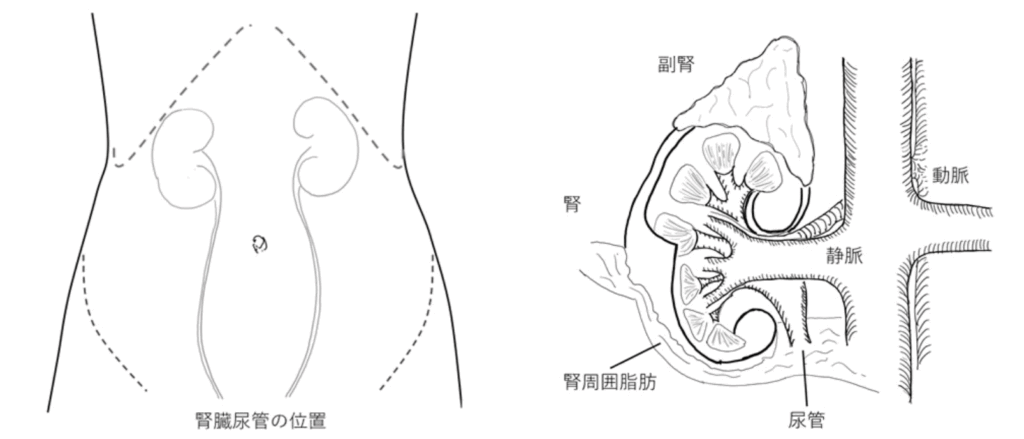
腎腫瘍 ( 左 / 右 )
各種画像検査の結果、腎腫瘍を認め腎癌が疑われています。
2.治療・検査の必要性,それを受けなかった場合の予後・影響
腎癌の診断は最終的には手術により摘除された腫瘍の顕微鏡的検査(病理組織学的検査)で行われますので、 結果的に腎癌ではなく良性腫瘍や腎膿瘍(腎臓の膿)などと診断されることがあります。
そのため、手術前に腎癌の確定診断を得るために腫瘍の一部を採取する方法(生検)を行わないのか、という疑問が生じると思いますが、生検は出血や播種(はしゅ)(一部採取することで癌細胞が散らばること)のリスクを伴い、また画像検査の精度が非常に高いため、省略されることが一般的です。
例外として、すでに転移(血流やリンパの流れに乗って離れた臓器に癌細胞が移り生着増殖すること)のある場合や、手術ではなく積極的に経過観察する場合に生検が行われることがあります。
腎癌の主な治療は、手術治療と薬物治療です。(他に凍結療法や放射線治療がありますが、組織診断ができないデメリットがあり、再発した腎癌や家族性腎癌、両側多発性腎癌などの特殊な状況によって勧められることがありますが多くはありません。)
腎癌の進行度によってどちらの治療が望ましいか異なります。腎癌は進行すると腎臓におさまらず周囲の臓器に浸潤(癌細胞が直接臓器を蝕んでいくこと)したり、転移を生じます。
腎癌が腎臓におさまっている場合には手術治療による根治的治療を選択することができます。(進行し転移を生じると根治が困難となります。ただし、転移がある場合でも、手術で摘除することで症状を緩和する効果や、炎症を抑える効果、正確な病理診断を行うことができるなどのメリットがある場合には手術治療の適応となります。その後、全身治療としての薬物治療を行います。)
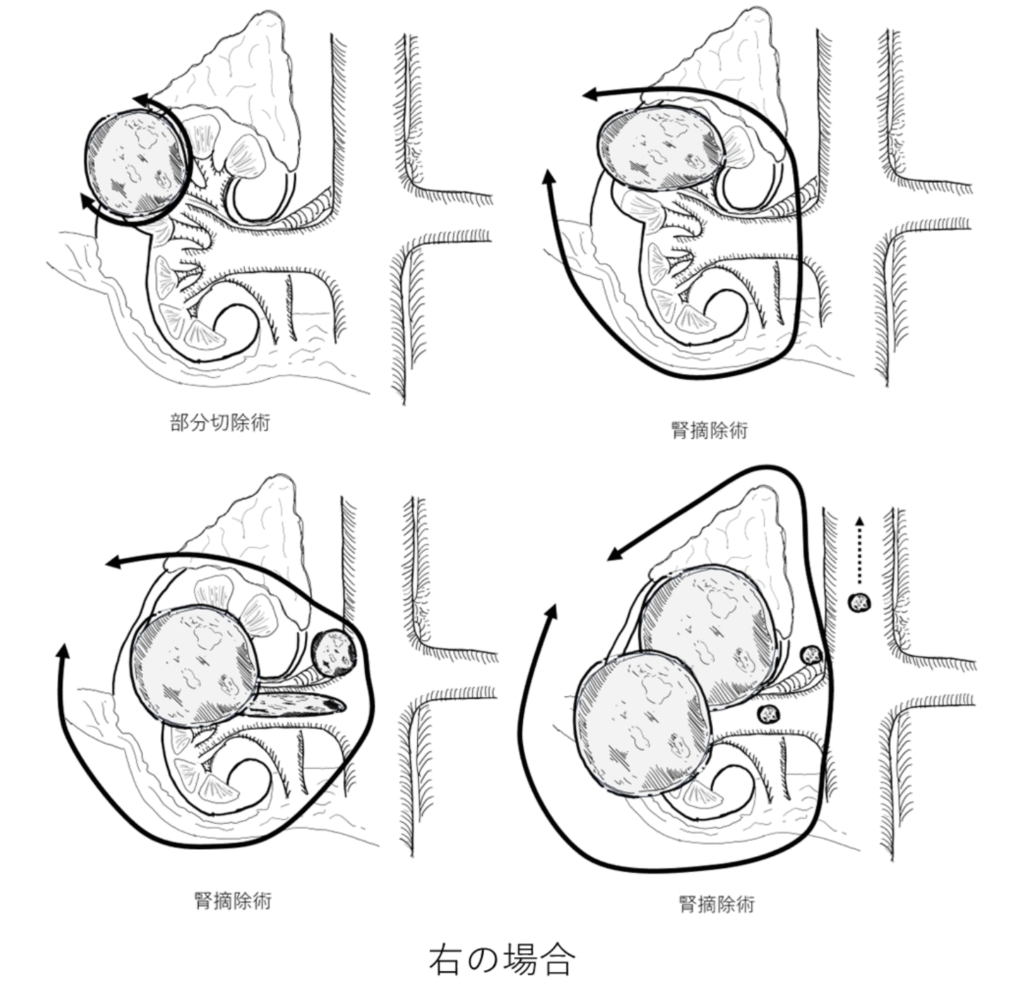
腎癌に対する手術治療は腫瘍も含めて腎臓を全摘する方法である腎摘除術と腫瘍の部分だけを摘除する部分切除術の方法に分けられます。
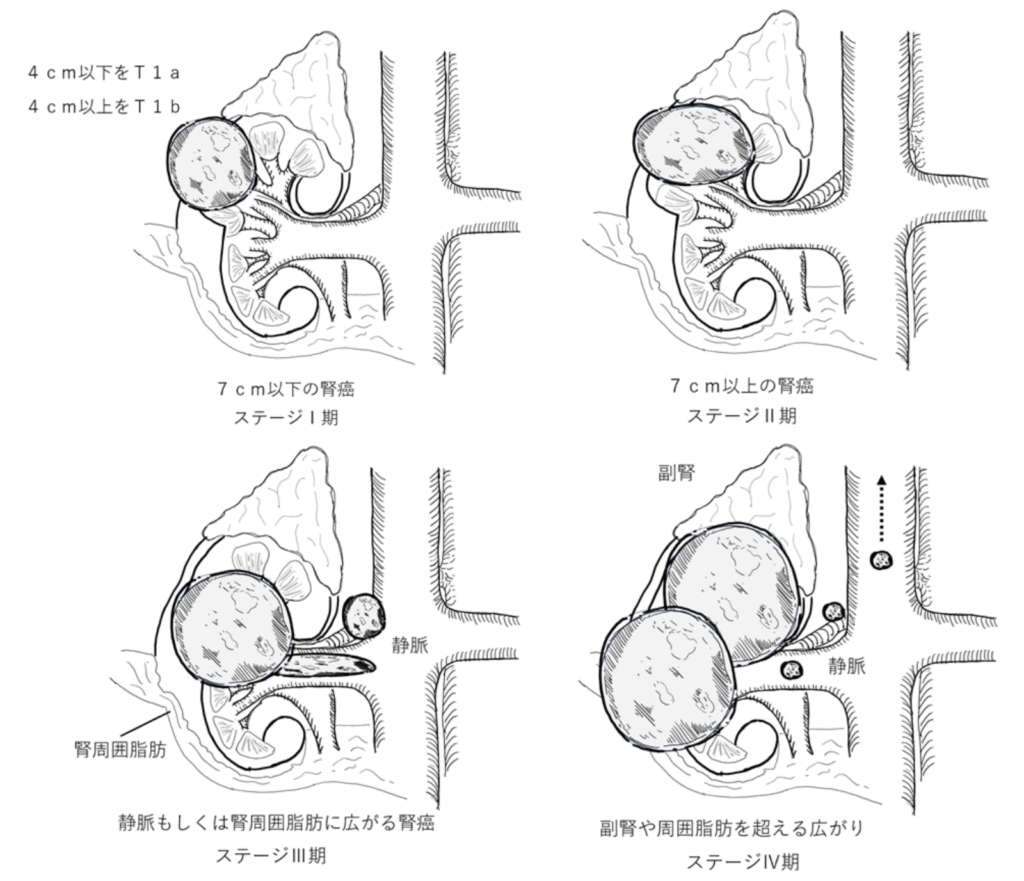
腫瘍が4cm以下の場合には部分切除術が推奨されていますが、部分切除術は一般的に腎摘除術よりも手術操作が煩雑になり難易度が高いため、腫瘍が小さくても腫瘍の場所や全身状態からは腎摘除術を勧めることがあり、患者さん個別に適応を考え相談する必要があります。
さらに手術のアプローチの方法として開腹手術、鏡視下手術、ロボット支援下手術に分かれます。腫瘍の大きさ、部位、個数といった腫瘍の要素と、年齢や腎機能、併存疾患含めた全身状態の患者さん固有の要素を総合的に判断しどの術式が最適か判断することになります。
また、治療を選択されない場合には、癌が浸潤、転移により様々な症状が出現します。根治は不可能になり、命の危険につながります。
3.推奨する診療行為の内容
1)全身麻酔を行います。(硬膜外麻酔という背中に痛み止めのチューブを挿入する麻酔を併用ことがあります。)
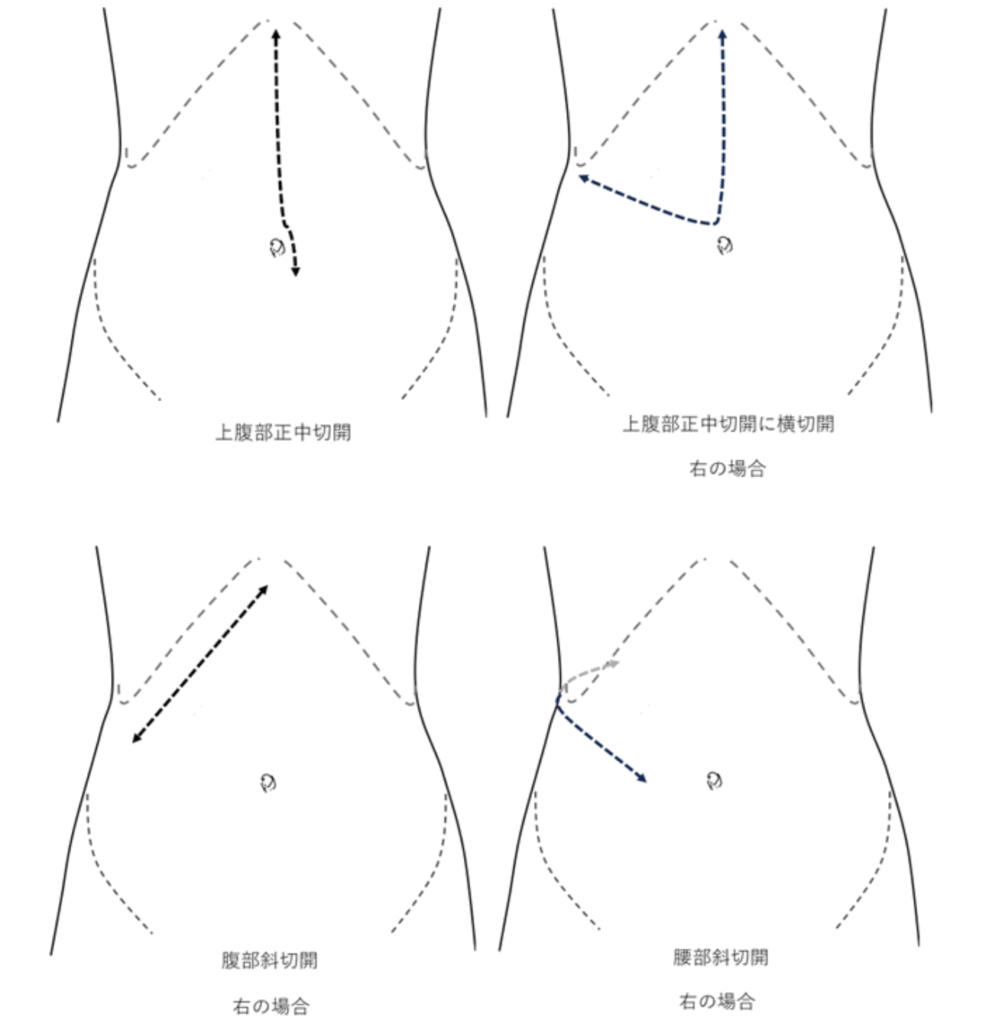
2)臍より頭側の腹部の真ん中もしくは側腹部に10cm前後の皮膚切開を行います(腫瘍の大きさや体型によって皮膚切開の長さが異なります)。 側腹部の場合には肋骨を一部切離することがあります。
3)腎臓は腎動脈、腎静脈、尿管とつながっており、それらを切断し腎臓が遊離され摘除します。腫瘍が大きい場合には周囲の臓器を合併切除することがあります。
また、腎臓の周囲にあるリンパ節や副腎を合併切除することがあります。
4)十分に止血を確認した後、ドレーン(細いチューブ)を切除した部位に留置します。創を縫合して手術を終えます。
手術時間は2-5時間と個人差があります。
4.推奨する診療行為の一般的な経過・予定と注意事項
入院翌日に手術を行います。術後、翌日までベッドで安静にして頂きます。術翌日に歩行と飲水が可能となります。
術後2日目に食事を再開します。歩行が可能であれば尿の管を抜きます。術後3日目にドレーン、硬膜外麻酔のチューブを抜きます。
術後1週間前後で退院を相談します。
退院後はおよそ4週間後に外来を受診し、摘出した検体の病理組織学的検査の結果をお伝えします。
5.推奨する診療行為の期待される効果,実績
転移のない腎癌であれば、手術治療によって根治が期待できます。進行度によって再発率が変わります。
癌が腎におさまっている場合はⅠ期、Ⅱ期で5年生存率はそれぞれ96.7%、86.8%、癌が腎から周囲に広がりつつある時期であるⅢ期や、すでに転移のあるⅣ期では5年生存率はそれぞれ75.2%、17.2%と報告されています。
転移のある腎癌の場合には、根治は難しく薬物治療が中心となりますが、状況によっては手術治療を併用することで、長期にわたり腫瘍の進行を抑えることができます。
参考文献:全国がん罹患モニタリング集計 2009-2011 年生存率報告(国立研究開発法人国立がん研究センターがん対策情報センター, 2020)、独立行政法人国立がん研究センターがん研究開発費「地域がん登録精度向上と活用に関する研究」平成 22 年度報告書
6.予想される合併症・偶発症・その他の危険性
1)出血
腎臓は内臓の中でも血流の豊富な臓器です。腎動脈、腎静脈と太い血管の処理を行います。そのため、一度出血すると止血が困難なことがあります。手術中に出血により心臓に負担がかかるような状態になった場合には、安全を考えて輸血をすることがあります。自己血を貯血して手術に臨む場合もあります。
また、出血は手術中に生じることがほとんどですが、手術中に周囲の臓器への浸潤を認める場合や、肝硬変や血液疾患などの併存疾患がある場合、血液をサラサラにする薬を内服し出血が止まりづらい場合には、術後に周囲の組織からの出血(後出血)を認め追加治療が必要な可能性があります。
文献による報告では、500ml前後の出血量です。
参考文献:Li Wang, Kun-Peng Li, Shan Yin, et al. Oncologic and perioperative outcomes of laparoscopic versus open radical
nephrectomy for the treatment of renal tumor (> 7 cm): a systematic review and pooled analysis of comparative outcomes. World J
Surg Oncol.2023;21(1):35.
2)感染症
手術の皮膚の創や腎臓があった部位に感染を生じることです。術中術後に抗生剤を使用し予防に努めており治療に難渋することは通常ありません。糖尿病を伴っていたり、高齢で免疫力が低下している場合、腎臓に膿がもともと貯留している場合には感染症のリスクが高くなります。
発熱が続き退院が延期となることがあります。
腎臓があった部位に膿が貯まる場合にはチューブを挿入したり、再度開腹手術が必要なことがあります。
報告では1%以下の発生率です。
参考文献:Nikolaos Pyrgidis, Gerald Bastian Schulz, Christian Stief, et al. Surgical Trends and Complications in Partial and Radical Nephrectomy: Results from the GRAND Study. Cancers (Basel). 2024;16(1):97.
3)リンパ瘻(ろう)
腎動脈や腎静脈を剥離するために、周囲の豊富なリンパ組織からリンパ液が手術した部位にたまることがあります。
リンパ節を摘除する場合にはさらに発生率や量も増えます。リンパ液は自然と吸収されますが、稀に長引くことがあります。
文献より追加治療である、リンパ嚢穿刺、リンパ管結紮術、リンパ嚢腫開窓術を必要とする例は1%以下と報告されています。
参考文献:Leibovitch I, Mor Y, Golomb J, Ramon J, et al. The diagnosis and management of postoperative chylous ascites. J Urol.2002;167(2 Pt 1):449-57.
4)腎機能の低下
腎臓を摘出するため避けられない合併症です。腎機能の低下の程度には個人差がありますが、生来健康な方では腎移植のドナーとなり腎を摘出される方もいるくらいなので、その腎機能低下の程度は軽いことが多いです。
そのため、片側の腎臓になったために腎機能が増悪し、厳格な水分制限や食事の制限、透析治療が必要なことは稀です。
ただし、もともと糖尿病や高血圧など、残る腎臓に負担がかかりやすい病気を患っている場合や、術後にそのような病気を発症してしまった場合には、腎機能が徐々に増悪し将来的に透析治療が必要な場合もありえます。
文献による報告では、根治的腎摘後に透析等の腎代替療法が必要となる可能性は1-2%です。
参考文献:Yokoyama M, Fujii Y, Takeshita H, et al. Renal function after radical nephrectomy: development and validation of predictive models in Japanese patients. Int J Urol.2014;21(3):238-42.
5)腸閉塞
手術後に腸閉塞という状態が生じる可能性があります。これは、腸管の癒着、麻痺および浮腫が原因で腸の動きが悪くなる状態です。多くの方は絶食にして腸を休めることで自然に良くなりますが、続く場合は鼻から胃・腸管までチューブを留置する処置や手術が必要になることもあります。
文献による報告では、約2%の頻度です。
参考文献:Nikolaos Pyrgidis, Gerald Bastian Schulz, Christian Stief. Surgical Trends and Complications in Partial and Radical Nephrectomy: Results from the GRAND Study. Cancers (Basel). 2024;16(1):97.
6)腎周囲の臓器の損傷
腎は左右によって隣り合う臓器が異なります。右腎であれば肝臓、十二指腸、上行結腸、下大静脈、右副腎、左腎であれば脾臓、膵臓、下行結腸、左副腎、大動脈です。
癌の進行度(周囲への拡がりの具合)や手術の操作などによりやむを得ず周囲の臓器に損傷をきたすことがあります。損傷した場合には、損傷が小さければ損傷部位を修復して経過をみますが、損傷が大きい場合にはその臓器の摘除が必要な可能性や大腸であれば人工肛門という便の出口を腹部に作る手術が必要な場合があります。
また損傷が手術中にははっきりせず、術後数日と時間が経過してからわかることもあります。
7.合併症・副作用等が生じた場合の対処方法
今回の手術後、順調な経過で退院された場合には、特に注意することはありませんが、術後1か月程は腸の動きが完全には回復せず、下痢や便秘を生じることがよくあります。
また、腎機能の低下により食事内容に注意が必要な場合があり、落ち着いた段階で入院中もしくは外来で栄養相談を受けていただくことがあります。
また、退院後しばらく経過してから発熱が生じることがあります。38℃以上の発熱が2,3日続く場合には外来予約前でも遠慮せず泌尿器科外来へ連絡のうえ受診してください。再入院することもあります。
8.他の治療方法の有無,比較(利害・得失)
① 鏡視下手術およびロボット支援下手術
体に1cm程の穴を作成し、そこからカメラや細長い鉗子と呼ばれる金属製の道具を用いて手術を行う方法です。
腎摘除術の場合には、およそ10cm前後の腎臓を摘出する必要があるため、最終的には腹部もしくは腰部に6cm前後の切開が必要となります。鏡視下手術とロボット支援下手術は類似の手術です。
●開腹手術との違い、利点と欠点
開腹手術の利点は、腎腫瘍の大きさに限らず安全に操作を行うことができる点です。周囲の臓器への浸潤が疑わしい場合には合併切除が必要な可能性があります。その場合には鏡視下手術では困難なことがあります。
また、腎腫瘍は血流の豊富な腫瘍のため周囲の血管も太く変化しており、出血のリスクが高まります。鏡視下手術およびロボット支援下手術と比べて出血した際にはすみやかに止血を試みることができます。
開腹手術の欠点は、創(きず)の大きさです。それにより、リハビリが遅くなることがあります。適宜、痛み止めを利用します。創の大きさは患者さんにとって大事な問題ですが、私たちは患者さんの将来のことも考えて、安全に確実に腫瘍を摘除するということを最優先に考えています。
②部分切除術
4cm以下の腎癌の場合には、第一選択となる手術治療です。腫瘍の部分だけを摘除するため、腎摘除術と比べて腎機能を温存できることがメリットです。創も小さくすむことが多いです。
デメリットは、腫瘍の場所によっては部分切除が難しく、出血、尿の漏れなどの合併症の発生が高くなります。そのため、4cm以下の腎癌でも安全を優先し腎摘除術を勧めることがあります。
③凍結療法
3-4cm以下の腎癌で適応となります。組織診断ができないデメリットがありますが、再発した腎癌や家族性腎癌、両側多発性腎癌などの特殊な状況によっては勧められることがあります。手術治療と比べると再発率が高いと報告されています。
局所再発率は T1a 腫瘍の場合7.7%で、T1b 腫瘍の場合では 34.5%と報告があります。
参考文献:Pickersgill, N.A., et al. Ten-Year Experience with Percutaneous Cryoablation of Renal Tumors: Tumor Size Predicts Disease Progression. J Endourol, 2020. 34: 1211.
④薬物療法
腎癌が周囲の臓器に広がり、手術では摘除が困難な場合やすでに肺や骨などに転移を生じている場合には薬物療法が第一選択となります。薬物治療が奏功し、転移が消失することでもともとあった腎癌を摘出することがあります。
⑤放射線療法
進行した腎癌で手術が困難な場合は、血尿や痛みが出現することがあります。そのような症状を緩和させるための選択肢となります。
進行した腎癌ではないものの手術や凍結療法ができない場合には次善の策として提示することがありますが、手術と比べて根治性が確立されておらず標準的ではありません。
監修者:阪口 和滋 医師
泌尿器がん・腹腔鏡手術・ロボット支援手術に豊富な経験を持ち、日々数多くの手術を執刀。
患者さんとご家族が安心して治療を選択できるよう、正確でわかりやすい情報提供を心がけています。

